Эзетимиб-СЗ – важный инструмент управления сердечно-сосудистыми рисками
Барсуков А.В., заместитель главного врача АО “КардиоКлиника”, д.м.н., профессор
Резюме
Подход, основанный на ингибиции абсорбции холестерина в кишечнике, изначально рассматривался в качестве основной альтернативы терапии статинами. В настоящее время на фармацевтическом рынке появился препарат эзетимиба – Эзетимиб-СЗ, который позиционируется как средство, назначаемое плюс к статину, например, Розувастатину-СЗ, в случае, если монотерапия последним не приводит к достижению целевого уровня холестерина липопротеинов низкой плотности (ХС-ЛПНП) или наблюдаются признаки плохой переносимости статина. Комбинированная терапия характеризуется высокой эффективностью и улучшенным профилем безопасности. Эзетимиб СЗ – препарат с умеренным влиянием на сывороточный уровень ХС-ЛПНП. Интерес к эзетимибу-СЗ значительно возрос после завершения нескольких рандомизированных контролируемых исследований, в которых было показано достоверное снижение риска сердечно-сосудистых заболеваний и смертности в случае добавления эзетимиба к базисной терапии, содержащей статин, у пациентов, недавно перенесших острый коронарный синдром. Польза эзетимиба доказана у мужчин и у женщин, у пожилых субъектов, у лиц с хронической болезнью почек, сахарным диабетом, с наличием в анамнезе аортокоронарного шунтирования. Подобно статинам эзетимиб-СЗ способен снижать уровень биомаркеров атерогенеза и индуцировать регресс атеросклеротической бляшки. Обновлённые рекомендации ведущих экспертных сообществ одобрили эзетимиб для терапии дислипидемии, поскольку получены доказательства его положительного влияния на кардиоваскулярный прогноз.
Ключевые слова: сердечно-сосудистый риск, дислипидемия, прогноз, комбинированная липидснижающая терапия, эзетимиб.
Введение
Хорошо известно, что депозиция холестерина липопротеинов низкой плотности (ХС-ЛПНП) и богатых холестерином Апо-В-содержащих липопротеинов в артериальной стенке имеет важное патогенетическое значение для развития атеросклероза. Атеросклеротические сердечно-сосудистые заболевания (ССЗ) (острые коронарные синдромы (ОКС), перенесенный инфаркт миокарда (ИМ), стабильная или нестабильная стенокардия, реваскуляризация артерий в анамнезе, инсульт, транзиторная ишемическая атака или заболевание периферических артерий) являются основной причиной смерти во всем мире, поэтому их профилактика путем контроля риск-факторов (гиперхолестеринемии, сахарного диабета (СД) и артериальной гипертензии (АГ)) крайне важна для спасения жизней. Генетические и рандомизированные клинические исследования продемонстрировали практически линейную взаимосвязь между абсолютными изменениями ХС-ЛПНП в крови и риском атеросклероз-ассоциированных заболеваний.
Снижение ХС-ЛПНП и редукция сердечно-сосудистой заболеваемости и смертности
Проблема резидуального сердечно-сосудистого риска у лиц, получающих статины. Терапия статинами – основной подход к коррекции сердечно-сосудистого риска. Как известно, статины ингибируют 3-гидрокси-3-метилглутарил-кофермент A (ГМГ-КоА) редуктазу. Установлено, что снижение ХС-ЛПНП на 40 мг/дл вследствие терапии статинами сопровождается относительным уменьшением риска серьезных сердечно-сосудистых событий на 20–25%, смертности от всех причин на 10%. Усиление режима статинотерапии обеспечивает дальнейшее снижение риска серьезных сердечно-сосудистых событий на 15% [1].
В исследованиях с участием статинов установлено наличие остаточного (резидуального) риска кардиоваскулярных заболеваний и смертности. Пятилетняя частота главных сердечно-сосудистых событий составила 22% среди пациентов с предшествующими ССЗ и 10% среди лиц, получавших статины в интересах первичной профилактики [2]. Этот резидуальный риск может быть обусловлен липидными (сохраняющимся повышенным уровнем триглицеридов, общего холестерина, ХС-ЛПНП) и нелипидными (воспалением, оксидативным стрессом, эндотелиальной дисфункцией, инсулинорезистентностью) факторами. Поиск альтернатив статинам с целью дальнейшего снижения СС-риска является важной задачей современной медицины.
Эзетимиб-СЗ как липидснижающий препарат
Действие Эзетимиба-СЗ реализуется в слизистой тонкого кишечника. Эзетимиб-СЗ – ингибитор абсорбции пищевого и билиарного холестерина. Основной мишенью Эзетимиба-СЗ служит белок-транспортер холестерина (Niemann-Pick C1 like 1 protein – NPC1L1)), локализующийся в мембране щёточной каёмки энтероцитов двенадцатиперстной и тощей кишки. В кишечнике эзетимиб быстро подвергается метаболическому превращению в глюкуронид, который еще более активно блокирует всасывание холестерина. Пик концентрации препарата в крови наступает через 2-3 часа после приема его внутрь. Как эзетимиб, так и его метаболит рециркулируют между кишечником и печенью. Длительный период полувыведения (приблизительно 22-24 часа) и наличие активного метаболита позволяют назначать препарат один раз в любое время суток [3]. В результате действия эзетимиба сокращается поступление холестерина из кишечника в печень. Снижение запасов холестерина в печени индуцирует синтез рецепторов ЛПНП на её поверхности, что ведет к усилению клиренса ЛПНП из крови и снижению его уровня. Эзетимиб-СЗ не оказывает существенного влияния на всасывание кишечных триглицеридов, жирорастворимых витаминов, желчных кислот. Максимальный гиполипидемический эффект Эзетимиба-СЗ развивается после двух недель. Препарат безопасен и хорошо переносим.
В контексте современных тенденций в области тактики липидснижающей терапии важным является понимание механизмов совместного влияния ингибиторов ГМГ-КоА-редуктазы и Эзетимиба-СЗ на сывороточный уровень ХС-ЛПНП. Как известно, статины снижают уровень ХС-ЛПНП на 35-60%. Их приём ассоциирован с компенсаторным увеличением продукции печеночных ЛПНП-рецепторов, захватывающих сывороточные ХС-ЛПНП и обеспечивающие их транспорт в печень. Одновременно происходит компенсаторное возрастание тонкокишечной абсорбции ХС [4].
Существенно и то, что при совместном назначении Эзетимиба-СЗ со статином не происходит никакого отрицательного влияния на фармакодинамику каждого из лекарств, поскольку первый не взаимодействует с цитохромом Р450 [5]. Следовательно, сочетание этих двух лекарственных средств не приводит к увеличению количества побочных эффектов [6]. Таким образом, совместное применение статина и ингибитора абсорбции холестерина может обеспечить более выраженное снижение уровня ХС-ЛПНП, что считается ценным с точки зрения дополнительной редукции риска ССЗ [7].
Как препарат Эзетимиб-СЗ опирается на достижения доказательной медицины?
Эзетимиб стал известен широкому кругу практических врачей после завершения исследования SHARP. В соответствии с дизайном данного проекта пациенты с хронической болезнью почек (ХБП), которые нуждались либо не нуждались в гемодиализе, были рандомизированы на две группы: эзетимиб 10 мг/день + симвастатин 20 мг/день versus плацебо. Значимое относительное снижение (на 17%) риска больших атеросклеротических событий было отмечено в группе активного лечения (р=0.0021) спустя пять лет от начала проекта. Редукция этого риска оказалась пропорциональной степени снижения уровня ХС-ЛПНП. В ходе исследования не было выявлено достоверных различий в риске возникновения побочных эффектов, включая рабдомиолиз и миопатию в группах активного лечения и плацебо [8].
В 2015 г. исследование IMProved Reduction of Outcomes: Vytorin Efficacy International Trial (IMPROVE-IT) определило роль эзетимиба как важного компонента лечения пациентов, у которых не удалось с помощью монотерапии статином в высокой дозе добиться целевого уровня ХС-ЛПНП [9]. Исследование IMPROVE-IT оценило эффект эзетимиба в комбинации с симвастатином по сравнению с монотерапией симвастатином у стабильных пациентов с недавно перенесенным острым коронарным синдромом (ОКС) и нахождением ХС-ЛПНП в референсном диапазоне значений. В исследование были включены лица в возрасте 50 лет и старше, перенесшие ОКС в течение 10 предшествующих суток и имевшие уровень ХС-ЛПНП равный 50-100 мг/дл на продолжительной терапии статинами или 50-125 мг/дл в случае, если терапия статином только что была инициирована.
Первичная конечная точка данного проекта включала комбинацию смерти от СС заболевания, большого коронарного события, нефатального инсульта. Также рассматривались три вторичные конечные точки: 1) сочетание смерти от любой причины, большого коронарного события, нефатального инсульта; 2) сочетания смерти от ИБС, нефатального ИМ, ургентной коронарной реваскуляризации в течение более 30 дней после рандомизации; 3) сочетания смерти от ССЗ, нефатального ИМ, госпитализации в связи с нестабильной стенокардией, всех госпитализаций в связи с реваскуляризациями в течение 30 дней после рандомизации, нефатального инсульта.
В исследовании IMPROVE-IT средний возраст участников составил 64 года, 24% участников – женщины, 27% имели в анамнезе СД. У 88% пациентов была выполнена коронароангиография, 70% участников получили чрескожное коронарное вмешательство в ходе индексной госпитализации. Только 34% пациентов к началу исследования находились на терапии статинами, а 77% больных получили статины при госпитализации. Через 1 год средний уровень ХС-ЛПНП составил 69.9 мг/дл в группе симвастатина и 53.2 мг/дл в группе симвастатина и эзетимиба. Через 7 лет частота регистрации первичной комбинированной конечной точки оказалась равной 32.7% в группе симвастатина и эзетимиба и 34.7% в группе симвастатина (абсолютное снижение риска 2.0%; отношение риска 0.936; 95% ДИ 0.89-0.99; р=0.016). Частота регистрации трёх вторичных комбинированных конечных точек была также достоверно ниже в группе симвастатина и эзетимиба. Встречаемость побочных эффектов оказалась сходной. Частота прекращения терапии составила 10.1% в группе монотерапии и 10.6% в группе комбинированного лечения. Польза комбинации симвастатина и эзетимиба была очевидной во всех подгруппах, особенно среди пациентов с СД и лиц в возрасте старше 75 лет. Показатель NNT (количество больных, которых необходимо пролечить чтобы избежать первичной композитной конечной точки) для комбинированного подхода составил 50.
Эзетимиб-СЗ при сахарном диабете. Известно, что сахарный диабет (СД) повышает риск развития ишемической болезни сердца, а наличие СД у пациентов с ОКС ухудшает ближайший и отдалённый прогноз [10]. По данным исходных характеристик участников IMPROVE-IT оказалось, что 27% включённых пациентов (n=4933) имели установленный ранее диагноз СД 2 типа [11]. Через 7 лет от инициации исследования абсолютное снижение риска возникновения первичной композитной конечной точки среди пациентов с СД, которые получали комбинацию симвастатина и эзетимиба, составило 5.5% (относительный риск 0.85; 95% ДИ 0.78-0.94); вместе с тем абсолютное снижение риска возникновения первичной композитной конечной точки среди пациентов без СД, которые получали комбинацию симвастатина и эзетимиба, спустя 7 лет составило лишь 0.7% (относительный риск 0.98; 95% ДИ 0.91-1.04). Профили безопасности оказались сопоставимыми у лиц с СД и без него. Показатель NNT (количество больных, которых необходимо пролечить чтобы избежать первичной композитной конечной точки) для комбинированного подхода в подгруппе лиц с СД составил 38 (а для общей популяции участников 50). У пациентов с СД 2 типа польза включения в схему комплексной терапии Эзетимиба-СЗ может привести к редукции относительного риска ИМ (более чем на 20%) и риска ишемического инсульта (почти на 40%).
Эзетимиб-СЗ у пожилых лиц. Принадлежность к пожилому возрасту у пациентов с ОКС служит важным фактором неблагоприятного прогноза. Лица в возрасте 75 лет и старше составляют лишь 6% от общего количества больных, переносящих коронарную катастрофу, вместе с тем 65% госпитальных летальных исходов приходится именно на эту возрастную группу [12]. Применение статинов в высоких дозах у пожилых лиц ассоциировано с более высоким риском манифестации побочных эффектов, нежели среди лиц молодого и среднего возраста. Комбинация Эзетимиба-СЗ и статина может облегчить достижение целевых значений ХС-ЛПНП без повышения риска нежелательных явлений. Как было установлено в проекте IMPROVE-IT, у пациентов-участников в возрасте старше 75 лет комбинированный подход существенно снизил уровень ХС-ЛПНП и привёл к редукции сердечно-сосудистого риска. Примечательно, что снижение абсолютного риска возникновения первичной конечной точки у пациентов этой возрастной группы оказалось более выраженным, чем у лиц в возрасте менее 75 лет [13].
Эзетимиб-СЗ при хронической болезни почек (ХБП). Пациенты с ХБП характеризуются высокой кардиоваскулярной заболеваемостью и смертностью, при этом расчётная СКФ является независимым предиктором риска [14]. Мета-анализ 14 исследований статинов при ХБП показал тенденцию к уменьшению риска первого сердечно-сосудистого события посредством снижения ХС-ЛПНП. Однако, эта польза уменьшалась по мере ухудшения функционального состояния почек. Исследование SHARP было первым проектом, в котором удалось продемонстрировать безопасное снижение риска СС событий вследствие применения комбинации симвастатина и эзетимиба у широкого круга больных ХБП [8]. Основываясь на этих убедительных данных, эксперты ACC/AHA (2013) одобрили эзетимиб для лечения пациентов с расчётной СКФ менее 60 мл/мин [15]. Среди 18144 участников исследования IMPROVE-IT 3791 человек имели расчётную СКФ менее 60 мл/мин [16]. Добавление эзетимиба улучшило липидные показатели в каждой страте значений СКФ. У пациентов с СКФ менее 60 мл/мин и менее 45 мл/мин комбинированный подход обеспечил относительное снижение риска возникновения первичной конечной точки на 12% и 13% соответственно.
Эзетимиб СЗ и регресс атеросклеротической бляшки. Объём атеромы считается важным суррогатным маркёром будущих СС событий. Визуализирующие технологии, в частности внутрикоронарный ультразвук, позволяют установить объём атеросклеротической бляшки. Доказано, что статины способны модифицировать естественную эволюцию коронарного атеросклероза за счёт замедления прогрессирования атеромы. В проекте PRECISE-IVUS было изучено, насколько присоединение эзетимиба к терапии статинами приводит к обратной динамике коронарного атеросклероза по данным внутрисосудистого ультразвукового исследования [17]. Оказалось, что лица, получавшие эзетимиб, характеризовались более значительным регрессом объёма атеромы (на 78%) относительно монотерапии статином (на 58%). В последующем, мета-анализ 6 исследований статинов в комбинации с эзетимибом подтвердил, преимущества такого подхода в отношении регресса атеромы, при этом среднее уменьшение объёма бляшки за период наблюдения составило 3.71 мм³ [18].
Эзетимиб-СЗ у пациентов, перенесших АКШ. Лица с наличием коронарной реваскуляризации в анамнезе относятся к категории высокого сердечно-сосудистого риска, поскольку характеризуются агрессивностью атеросклеротического процесса. Установлено, что, если эти пациенты переносят ОКС, их ближайший прогноз как правило оказывается неблагоприятным [19]. Пациенты с АКШ в анамнезе должны получать мощную лекарственную терапию (например, Розувастатин-СЗ и Эзетимиб-СЗ), направленную на замедление прогрессирования атеросклероза с целью улучшения перспектив выживания. В субанализе проекта IMPROVE-IT было обнаружено, что у больных с наличием в анамнезе АКШ наблюдалась польза добавления эзетимиба к статину, которая выражалась не только в дополнительном снижении уровня ХС-ЛПНП, но и появлении различных плейотропных эффектов [20].
Эзетимиб-СЗ и гендерная принадлежность. Установлено, что липидснижающая терапия при помощи статинов улучшает сердечно-сосудистый прогноз как среди мужчин, так и женщин [21]. Вместе с этим, известна определённая врачебная инертность в назначении статинов женщинам [22]. Роль альтернативных классов липидснижающих средств в редукции кардиоваскулярной заболеваемости и смертности у женщин остаётся не вполне ясной. Среди участников исследования IMPROVE-IT, женщины составили 24% [23]. К моменту завершения этого проекта снижение уровня ХС-ЛПНП оказалось практически одинаковым у мужчин и женщин (на 16.7 мг/дл и 16.4 мг/дл соответственно). Несмотря на сходство в абсолютном количественном регрессе ХС-ЛПНП, относительное снижение риска наступления первичной конечной точки составило 12% среди мужчин и 5% среди женщин). Это различие в большей степени было обусловлено частотой возникновения ИМ.
Снижение относительного кардиоваскулярного риска вследствие применения эзетимиба (по данным исследования IMPROVE-IT) продемонстрировано на рисунке 1 [24].
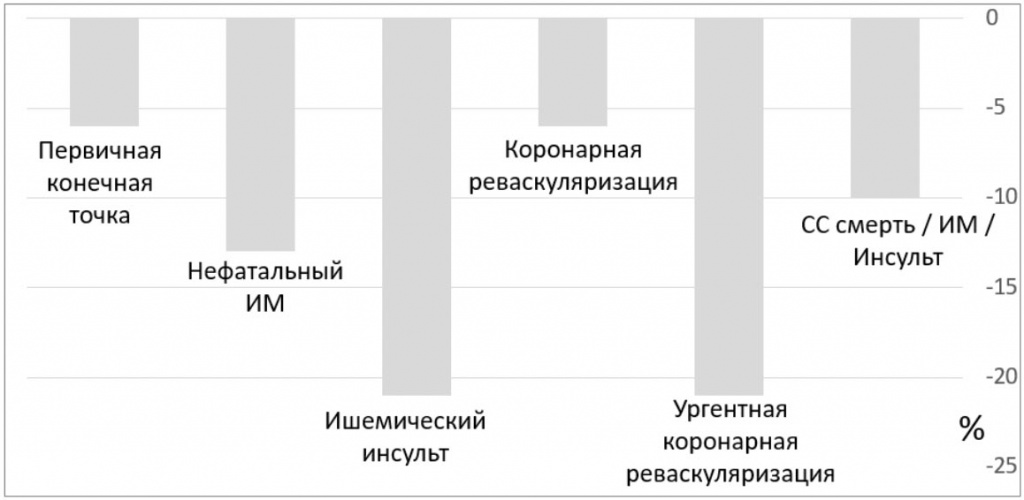
Рисунок 1. Снижение относительного риска возникновения сердечно-сосудистых исходов вследствие применения эзетимиба (по данным исследования IMPROVE-IT). Обозначения: первичная конечная точка включала комбинацию сердечно-сосудистой смерти, большого сердечно-сосудистого события, нефатального инсульта. Снижение риска возникновения каждой приведенной конечной точки, за исключением коронарной реваскуляризации, достоверно.
Эзетимиб-СЗ у пациентов с непереносимостью статинов. В отношении пациентов высокого и очень высокого кардиоваскулярного риска, у которых не удалось достичь целевого уровня ХС-ЛПНП на фоне применения статинов, а также у тех, кто не переносит статины, существует консенсус о необходимости назначения эзетимиба или ингибиторов PCSK9 [25]. Непереносимость статинов не является редкой; в соответствии с данными обсервационных исследований, приблизительно 25% пациентов имели ту или иную степень толерантности к этому классу препаратов, которая могла привести к отмене статина [26] и, следовательно, к увеличению риска повторного коронарного события [27]. Анализ Canon et al. показал, что применение эзетимиба возрастает на 8%, а ингибиторов PCSK9 – на 7% у лиц с частичной или полной непереносимостью статинов [28]. Ингибиторы PCSK9 – дорогостоящий и пока относительно малодоступный класс лекарств, что само по себе может ограничивать их применение, поэтому аргументы в пользу назначения Эзетимиба-СЗ как препарата выбора, в таких случаях значительно усиливаются.
Эзетимиб-СЗ и приверженность. Преждевременное прекращение липидснижающей терапии служит главным препятствием для достижения целей вторичной профилактики после ОКС [29]. При долговременном наблюдении доля лиц, прекращающих приём статинов, достигает 50% [30]. В исследовании IMPROVE-IT частота прекращения приёма изучаемых лекарственных препаратов составила 52% в ветви монотерапии симвастатином и 49,8% в ветви комбинации симвастатина и эзетимиба. Факторами, ассоциированными с прекращением применения липидснижающих средств, явились курение, предшествующая реваскуляризация, артериальная гипертензия, нестабильная стенокардия, женский пол, афроамериканская раса [31]. Исследование I-ROSETTE продемонстрировало схожие данные, показав, что комбинация эзетимиба и розувастатина значимо улучшает липидный профиль (снижает ХС-ЛПНП на 50%) без каких-либо побочных эффектов и лучше переносится больными нежели эквивалентная доза розувастатина в связи с различными механизмами воздействия на метаболизм [32]. Таким образом, следует предположить, что комбинация статина и Эзетимиба-СЗ не уступает монотерапии статином по профилю переносимости и безопасности.
Позиции Эзетимиба-СЗ в клинической практике с учётом рекомендаций экспертов
Отечественные рекомендации, вышедшие под эгидой Российского кардиологического общества, Национального общества по изучению атеросклероза, Российского общества кардиосоматической реабилитации и вторичной профилактики, определили место эзетимиба в терапии дислипидемий: в случае непереносимости статина назначить эзетимиб (класс рекомендаций IIa, уровень доказанности C), а также если целевой уровень ХС-ЛПНП не достигнут, добавить к статинам эзетимиб (класс рекомендаций IIa, уровень доказанности B) [33]. В соответствии с рекомендациями ACC/AHA (2018), у пациентов с атеросклероз-ассоциированными заболеваниями предписано достигать уровня ХС-ЛПНП <70 мг/дл или добиваться его снижения на >50% от исходных значений [34]. Текущие рекомендации ESC (2018) предписывают снижать уровень ХС-ЛПНП на >50% от исходных значений или достигать величин этого показателя <55 мг/дл при вторичной профилактике ССЗ [35]. В каждом случае при невозможности достижения этих целей на максимально переносимых дозах статинов, следует добавлять эзетимиб (II A класс рекомендаций АСС/АНА и I класс рекомендаций ESC). Текущие рекомендации по ишемической болезни сердца Российского кардиологического общества (2020) также содержат сведения о нише для эзетимиба: “при невозможности достижения у пациентов со стабильной ИБС целевого уровня ХС-ЛПНП (<1,4 ммоль/л) и его снижения на 50% от исходного уровня на фоне максимальных доз ингибиторов ГМГ-КоА-редуктазы, или у пациентов с непереносимостью ингибиторов ГМГ-КоА-редуктазы, рекомендуется к лечению добавить эзетимиб для профилактики сердечно-сосудистых осложнений” (уровень убедительности рекомендаций С, уровень достоверности доказательств 5) [36].
Заключение
ХС-ЛПНП играет весомую роль в патогенезе атеросклероза и атеросклероз-ассоциированных заболеваний. Статины – первоочередные и наиболее важные гиполипидемические агенты, которые снижают ЛПНП, а вместе с этим и риск возникновения потенциальных сердечно-сосудистых заболеваний. Однако, многие пациенты плохо переносят статины в высоких дозах либо имеют неконтролируемый уровень ХС-ЛПНП на максимально переносимых дозах, что поддерживает резидуальный сердечно-сосудистый риск. Результаты современных проектов, главным образом, рандомизированного клинического исследования IMPROVE-IT, значительно усилили позиции эзетимиба – ингибитора кишечной абсорбции холестерина. Текущие экспертные рекомендации указывают на целесообразность присоединения эзетимиба к статину если сохраняется резидуальный кардиоваскулярный риск, обусловленный нахождением уровя ХС-ЛПНП в надцелевом диапазоне значений. Комбинация эзетимиба (Эзетимиба-СЗ) и статина (Розувастатина-СЗ или Аторвастатина-СЗ) эффективна по признаку дополнительной редукции уровня ХС-ЛПНП и риска сердечно-сосудистых событий. Эзетимиб-СЗ демонстрирует свою пользу в широком спектре клинических сценариев. Комбинированный подход, основанный на Эзетимибе-СЗ, характеризуется безопасностью и хорошей переносимостью, что обусловлено различными механизмами действия компонентов на метаболизм пациента. Сегодня Эзетимиб-СЗ приобрёл широкое распространение в качестве дополнительного липидснижающего агента. При этом не менее важное значение имеет комплаентность пациента к лечению, которая определяется не только эффективностью, но и доступностью препаратов. К препаратам отвечающим вышеуказанным требованиям относится Эзетимиб-СЗ, производимый компанией НАО «Северная звезда».
Список литературы